
昨日入院患者と話してたらさ、看護師から注意されたんだよね。

なになに?どうしたの?

話し方が冷たいから、もっと優しくしてあげてっていわれたんだよ。
こっちは事実を丁寧語で普通に話してただけなんだよね。
看護師さんが患者さんにタメ口使ってるほうが気になるわ。
看護師-医師のコミュニケーションエラーはなぜ発生するのか?

なぜこのような意見の不一致が生じるのでしょうか。
看護師さんの評価では「事実を丁寧語で話す」とマイナス評価になってしまうのでしょうか。
看護師さんから医師に対して接し方について直接注意することが推奨(プラス評価)されているのでしょうか。
医師と看護師では「良い」「悪い」の判断基準が異なる
「良い」「悪い」の判断基準に違いがあるとき、コミュニケーションエラーが発生します。
「心理的安全性(Google が報告した、チームの効果性を高めるのに最も重要な要素)」を提唱したエドモンソンによると、この問題(意見の不一致や対立)には人間の特性が影響していると考えられています。
- 人間は、自分の考えが正しいと考えてしまいがちです(素朴実在論)。
- 自分から見て違和感がある他者の行動に直面したとき、その行動への拒否感から他者自体にもネガティブな感情を抱いてしまいます(根本的な帰属の誤り)。
素朴実在論
「自分は認識しうる不変の客観的実在—自分以外の他者も、理性的で道理をわきまえているかぎりにおいて、自分と全く同様に知覚する実在—をよく知っているという動かしがたい信念」のこと
「チームが機能するとはどういうことか」エイミー・C・エドモンドソン 2014 年 P88
(中略)
結果として、人々は自分の意見を実際にそうである以上に常識的だと思うようになり、ほかの人たちも当然自分と同じ意見を持っていると誤解するようになる。
根本的な帰属の誤り
私たちが事象の状況的要因を認識できず、原因は個人の性質や能力にあるにちがいないと過度に思いすぎるということ
「チームが機能するとはどういうことか」エイミー・C・エドモンドソン 2014 年 P89
(中略)
結果として、私たちはある人の欠点を、その人が直面している状況ではなく能力や姿勢と関連づけて解釈するようになる。
例に挙げたような「患者さんへの接し方」でも同じ事象が起こっているように思います。
時間がない中では相手を理解する前に、自分の価値基準で物事を判断してしまいがちです。
組織がうまく回るなら良いですが、小さなコミュニケーションエラーの積み重ねによって労働環境につらさをおぼえることもあるでしょう。
すれ違いをなくし少しずつでも相手を理解することで、今より少し「働きやすい職場」をつくることができるはずです。
看護の理想形は人それぞれ?

理解しようにも、みんな少しずつ考えが違うんだよ。
求める基準が自分より高い人もいれば低い人もいて大変なんだよね。
働くひとによって価値基準はさまざまです。
ここは、医師・看護師双方の働く目的から考えてみます。
医師も看護師もゴールとしては患者さんのために仕事をしますよね。(お金のためという議論もありますが今回は触れません。)
それでも、医師の場合は診療ガイドラインがあり専門性も疾患ごとにわかれています。患者さん相手とはいえ、病気を相手に仕事をする側面があります。
一方、看護師には分野ごとに専門性はあるものの疾患ごとに看護師が分類されることは一般的ではありません。(肌感)
「患者さんのために」というゴールは医師と共通しているものの、「看護がどうあるべきか」は指標となるものが周知されておらず、看護師ひとりひとりで個別性があることが許容されがちなように思います。
結果的に「患者さんのために」というゴールまでのプロセスに違いが生じてきます。
組織・個人ごとに看護に対する考えが一致しない
なぜ看護師の理想形はガイドラインのように周知されていないのでしょうか。
「医師と看護師の間でスタッフの流動性(複数の職場で働く頻度)が異なるから」という理由が 1 つあるように思います。
下の画像のとおり、令和元年 医師の勤務実態調査では病院常勤医師は 6 割近く( 58.8% )が兼業しています。
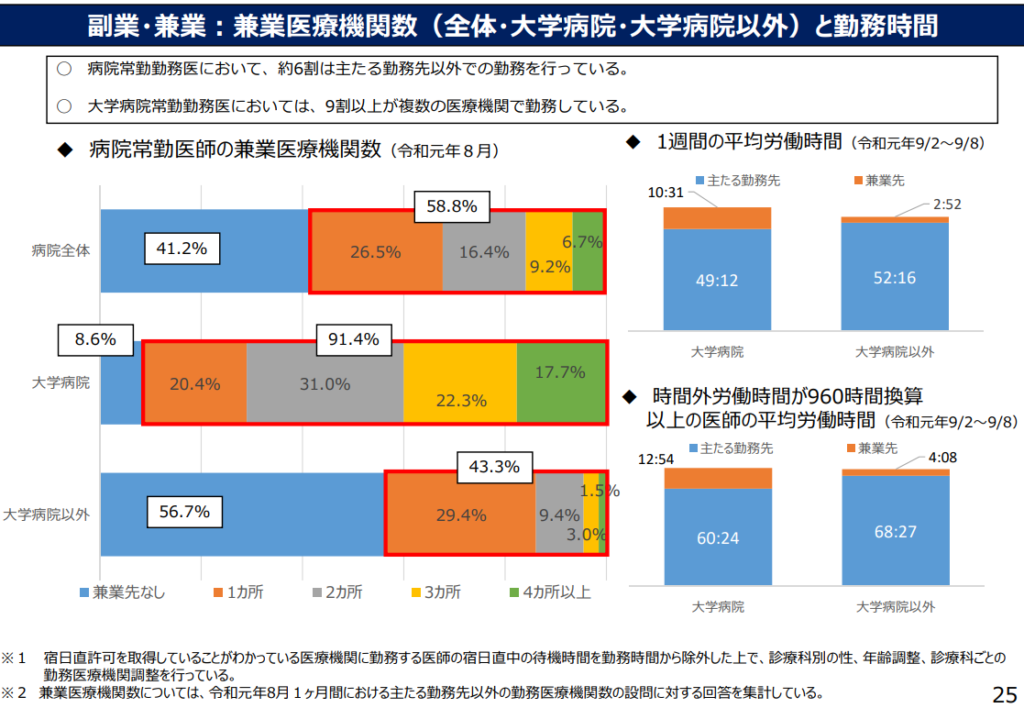
一方、看護師は 1つの病院に勤務しつづけることが多いです。2021 年の看護職員実態調査によると、転職経験がない看護師は全体の 49.5% で、転職経験がある看護師でも平均の職場数は 3.0 でした。
つまり、医師と比べると、看護師は少数の職場の経験で自身の価値観を育むことが多いと考えられます。
また、医師だと紹介状を通してほかの医療機関の医師とのかかわりをもつこともあります。看護師の場合には医師からの指示を受けることはあっても、他の医療機関の看護師と直接やり取りをすることは少ないように思われます。
さらに、看護師の場合は病棟看護師、手術室看護師、外来看護師などの部署間でも考え方に違いがありそうです。
それぞれの環境で管理者の立場にあるひとの裁量で「良い」「悪い」が決定される環境になりやすく、その判断基準も明文化されずに各個人にゆだねられ、トラブルが生じたときに該当者が個人攻撃される場面もあります。いわゆる「お局」問題です。
あらかじめ「良い」「悪い」の判断基準が明確にされていれば、事前に自分の価値基準とは相いれない職場には入らなかったり、その職場の判断基準が明らかに社会通念上間違っていることが明らかになるため、トラブルは少なくなるでしょう。しかし、実際には明示されているケースをあまり知りません。
そもそも、病院内のルールを決める管理者は医師であることが多いです。
医師には診療における裁量にかなりの自由度があり、医師ごとに考え方の違いが認められていることが多いため(肌感)、「診療に対する医師の自由度」を看護職にあてはめて「良い」「悪い」の判断基準が個人にゆだねられてしまう事象が起こっているように思います。また、組織論についてあまり関心のないリーダーがトップにいるために「ルールを明文化せずに個人に従属させることを選んでいる」または「言わなくてもわかると思い込み、ルールを明示するメリットを軽んじている」場合もあるでしょう。
看護師のあるべき姿は「一般的な基準+組織独自の基準」
では、看護師の一般的なあるべき姿というのはどこにも明示されていないのでしょうか。
「理想の看護は自由度が高い」ことを許容して「なんでもあり」を許してしまうと医療の質を上げたい国としてもお手上げになってしまいます。
また病院ごとに評価基準が変わってしまうと転職が当たり前になりつつある業界で新しい病院での環境に順応することを難しくさせてしまいます。
そのような背景もあってか、日本看護協会は 2016 年に看護師の臨床能力の基準として「クリニカルラダー」を策定しました。
クリニカルラダーでは「ニーズをとらえる力」「ケアする力」「意思決定を支える力」「協働する力」の 4 つの能力で看護師を 5 つの段階に分けています。
2023 年には「看護師のまなびサポートブック」へと拡張し、臨床能力以外にも管理者としての能力などを加えた学習項目を公開しています。
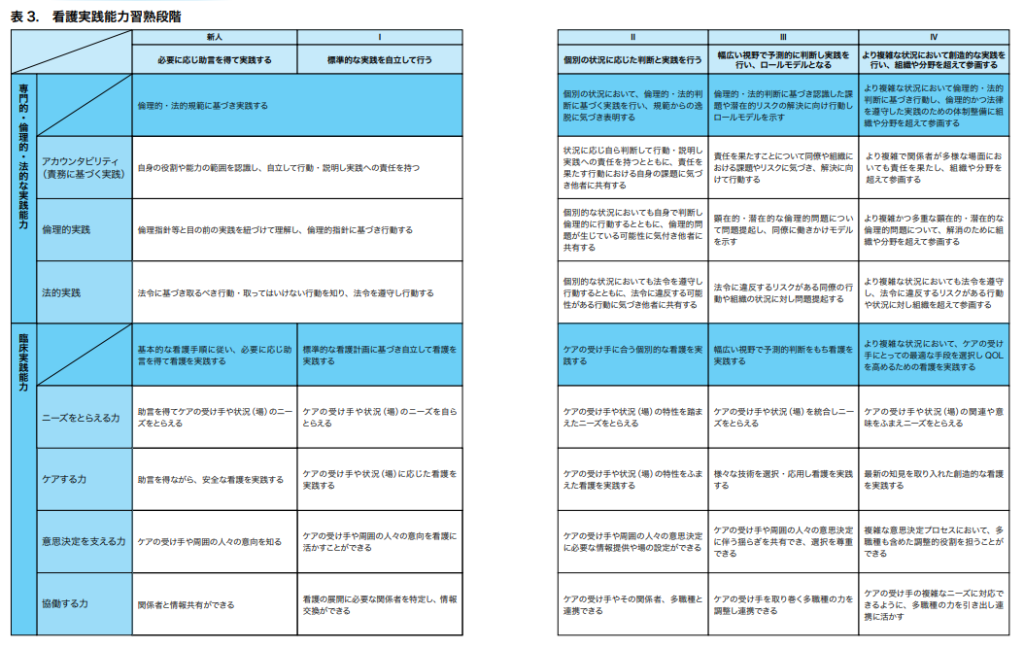
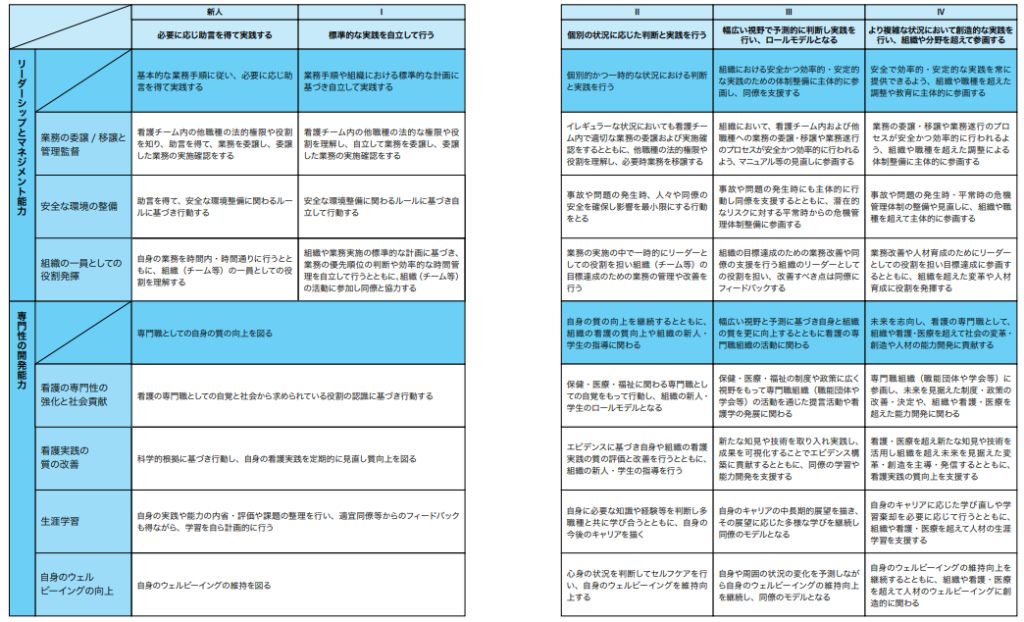
日本看護協会が 2023 年に公開した「看護職の生涯学習ガイドライン」によると、看護師に求められる能力を「社会人に求められる能力」「看護職に求められる能力」「所属する組織で求められる能力」の 3 種類に大別しています。
一般的な看護師に求められる能力だけではなく「所属する組織で求められる能力」にも言及されている点は医師の価値基準とは合わないところもあるかもしれません。ただ、これはどちらかというと一般企業に近い考え方のように思います。スタッフの流動性が医師よりも低く、同じ病院(組織)で勤続することが多いことが影響しているでしょう。医師が一般的な指針であるガイドラインをベースに診療をおこない「所属する組織でいかに貢献するか」をそれほど重視しないことがむしろ例外的なのだと思います。
一般的な基準があるのに組織で運用されていない

同じ職場で勤務を続ける傾向がある看護師の場合、社会一般での評価より病院内での評価が重視されるというのは理解できます。
病院内での評価は一般企業と同様、人事評価(人事考課)でおこなわれます。
先の通り、一般的な看護師の評価基準であるクリニカルラダーは公開されてはいるものの、導入度合いは組織によってまちまちです。「平成 28 年度 中小規模病院の看護の質の向上に係る研修等に関する調査」によると「クリニカルラダーを導入している」病院は 25.6% にとどまりました。
医師がエビデンスやガイドラインベースで話をする一方、看護師さんは一般的な基準というよりもその組織における基準をベースに話をするために価値観に不一致が生じるケースはあるように思います。
医療機関に公共的な側面があるとはいえ、病院も従業員に給与を支払い、経営を成り立たせていかなければなりません。給与額にも基準を設けて昇給やボーナスを支払う必要があります。
クリニカルラダーだけで評価をしてしまうと経営上成り立たないことも想定され、組織独自の基準をつくることは自然だと思います。
しかし、クリニカルラダーなどの一般的な基準から離れれば離れるほど、勤続年数が少ない可能性がある医師にとっては、その基準を知る機会やメリットはなくなってしまいます。
医師に対して他職種との相互理解を深めるインセンティブを用意しなければ、独自の(独自すぎる)評価基準を用意しているがために相互理解が困難になることは十分に考えられます。
組織独自の基準があっても、内部で共有されておらず評価基準もバラバラ

組織ごとに評価基準を決めていても、意味が理解されておらず実効性が伴わない場面もあるように思われます。
具体的には、評価基準が抽象的で評価者によって判断が違ってしまったり、管理者との個人的な関係性によって評価が変わってしまうことがあります。
こうなってしまうと、せっかく基準を決めていても、運用されていないために管理者個人の判断が優先されます。評価される立場の看護師にとってもどの基準が「良い」「悪い」とされるのかがわからず、管理者が個人的な判断をしてもよいという認識になってしまいます。
管理者に対してネガティブな印象を持ってしまった場合には「管理者が個人的な判断をしてよいののなら自分も勝手に判断してよいだろう」という思いを持ちかねません。
そうなってしまうと、人事制度・組織に対する不信感が募り、基準が形骸化してしまいます。
基準が形骸化すると、医師がいかに看護師の評価基準を理解しようとしても一人ひとりの価値基準を理解しなければならず、全員と良好なコミュニケーションをとることはほとんど不可能になってしまいます。
組織独自の基準をつくり病院内で広報する

基準があればそれをベースに対話をすることができます。
しかし、「クリニカルラダー」で看護師を評価している病院であっても医師と看護師のコミュニケーションエラーは頻発しているように思います。
そもそも、医師が「クリニカルラダー」や「看護師の評価基準」を耳にする場面はほとんどありません。
病院のリーダーが組織論に興味があれば「心理的安全性」というワードを知っていることもあるかもしれません。
「チーム医療で『心理的安全性』をつくりましょう」という言葉を病院長が、ただ単に発しているだけでは、具体的に何をするかまでつなげられていることは少ないように思います。
ここまで述べてきたように、「コミュニケーションをとる」とは「相手にとっての『良い』『悪い』の判断基準を理解すること」だと僕は考えています。
そうだとすれば、
「チーム医療をゴールとした医療者間の良いコミュニケーション」
||
「お互いの価値基準を理解すること」(がスタート)
なのだと思います。
判断基準が明文化されていない状態であれば、まずは明文化するところから始めなければならず、明示していても広報しつづけなければなりません。
時間も手間もかかる作業です。カンタンではありません。
しかし、従業員同士のより良いコミュニケーションを通して少しでも働きやすい環境をつくること目標とするのであれば、評価基準を明確にしその基準をもとに対話をおこなうことが必要なのだと思います。
看護師に求められる 4 つの能力【結局は組織による具体化が必要】

では最後に、一部分だけですが、看護師の判断基準を参照してみます。
さきほど説明したように看護師に求められる能力は組織によってかわります。
それでも、一般的な部分については理解を深められます。
日本看護協会が公開した「看護師のまなびサポートブック」に記載されている 4 つの能力を深掘りしてみます。
4 つの能力とは、以下のものです。
- 専門的・倫理的・法的な実践能力
- 臨床実践能力
- リーダーシップとマネジメント能力
- 専門性の開発能力
いずれも必要なチカラですよね。看護師だけでなく医師にも必要そうなものばかりです。臨床実践能力以外の 3 つは医療職にも限らずあらゆる社会人に求められるものかもしれません。
みなさんが勤める病院では、看護師の評価基準としてどのようなものが使用されているでしょうか。これら 4 つの能力は基準が公開されてからまだ日も浅いです。また、一つひとつの抽象度も高く解釈によっては様々な見方ができます。
例えば、リーダーシップという能力をとってみても、「命令に従わせる能力」といった解釈や「自然と人が集まってくる能力」といった解釈ができ意味は多様です。「看護師のまなびサポートブック」の中ではここまで具体的な表現はされていません。
これらを一つひとつかみ砕いて、組織のあるべき姿から逆算した解釈を病院自身が言語化していかなければなりません。もちろん簡単なことではありませんが、病院内のコミュニケーションを促進したいということなら避けては通れない部分でしょう。
これらの解釈をすることなしに「心理的安全性を作ってください」と従業員にただ単に伝えることは無責任というものです。患者さんに向かって治療法も提示せずに「治ってください」とただ伝えるのと同じようなものです。
働きやすい職場をつくるにはまずはトップの意識を変え、判断基準を明確に、透明にしていく努力が必要です。
ここでは、この 4 つの能力のうち診療により深くかかわる「臨床実践能力」についてみてみます。これはほかの 3 つに先駆けて 2016 年から公開されているクリニカルラダーに相当します。歴史が長い分、浸透している組織もあるかと思います。
前述しましたが、臨床実践能力(旧クリニカルラダー)では看護をさらに 4 つのチカラに分けています。
- ニーズをとらえる力
- ケアする力
- 意思決定を支える力
- 協働する力
です。
しかし、中身をみてみるとかなり漠然とした答えのない定義がなされています。実務的には理想論に終始していて短時間で多くの患者の対応をしなければならない点は考慮されていません。
マンパワー的な制約、病院が目指したいものを念頭において、各組織が具体化しなければ実効性がでにくいものとなっています。
なので、医師が看護師とその評価の判断基準について理解するには、各組織においてより具体化した判断基準を策定されている必要がありそうです。
例えば「ニーズをとらえる力」とは具体的にどういうものを指しているのか確認する必要があります。リーダーシップよりは具体的な表現がありますが、それでも字面だけでは受け取り方は様々です。各病院ごとの役割に応じて、言語化していかなければ全く伝わらないでしょう。
具体的には、一番初めの患者さんへの接し方の例だと「どのような接し方を重視しているのか」「科学的なエビデンスについて冷静に伝えることはなぜだめなのか」「時間がないなかでどのように対応することが組織の求めるものなのか」といったことを時間をとって話し合う必要があると思います。
話し合うだけでなく、部署同士が共通認識を持てるように明文化し人事評価に反映していくこともまた実効性を上げる取り組みになるでしょう。
コミュニケーションを組織として支援する

医師と看護師のコミュニケーションが上手くとれておらず問題が生じている場合、トップは単に「コミュニケーションをとってください」と指示するだけでは意味がありません。
コミュニケーションがとれない(互いの「良い」「悪い」の判断基準を理解できない)ことはその大切さが組織として認識できておらずその機会をつくることができていないために生じています。
部門同士または部門内部で共通認識を持つための努力(目標設定・ルールや基準の作成と明文化)をおこなえていないだけであることがほとんどではないでしょうか。
現場でできることは、「こうしたことをトップに認識してもらうこと」、「1 対 1 のレベルで共通認識を持つべく対話をおこなう時間をもつ努力をすること」が考えられます。時間的な制約は大きいですが、対話の重要性を認識し実行しなければ理想のコミュニケーションを図ることは難しいでしょう。
もちろん、イチ従業員がこれらの問題を解決することは簡単ではありません。
ただ、問題を言語化することができていれば「身近なところから行動すること」や「問題が解決されている組織に移動する」ことは可能です。自分の心理的安全性を高めるための行動をとることができれば、仕事に対する違和感を緩和することができるように思います。



コメント